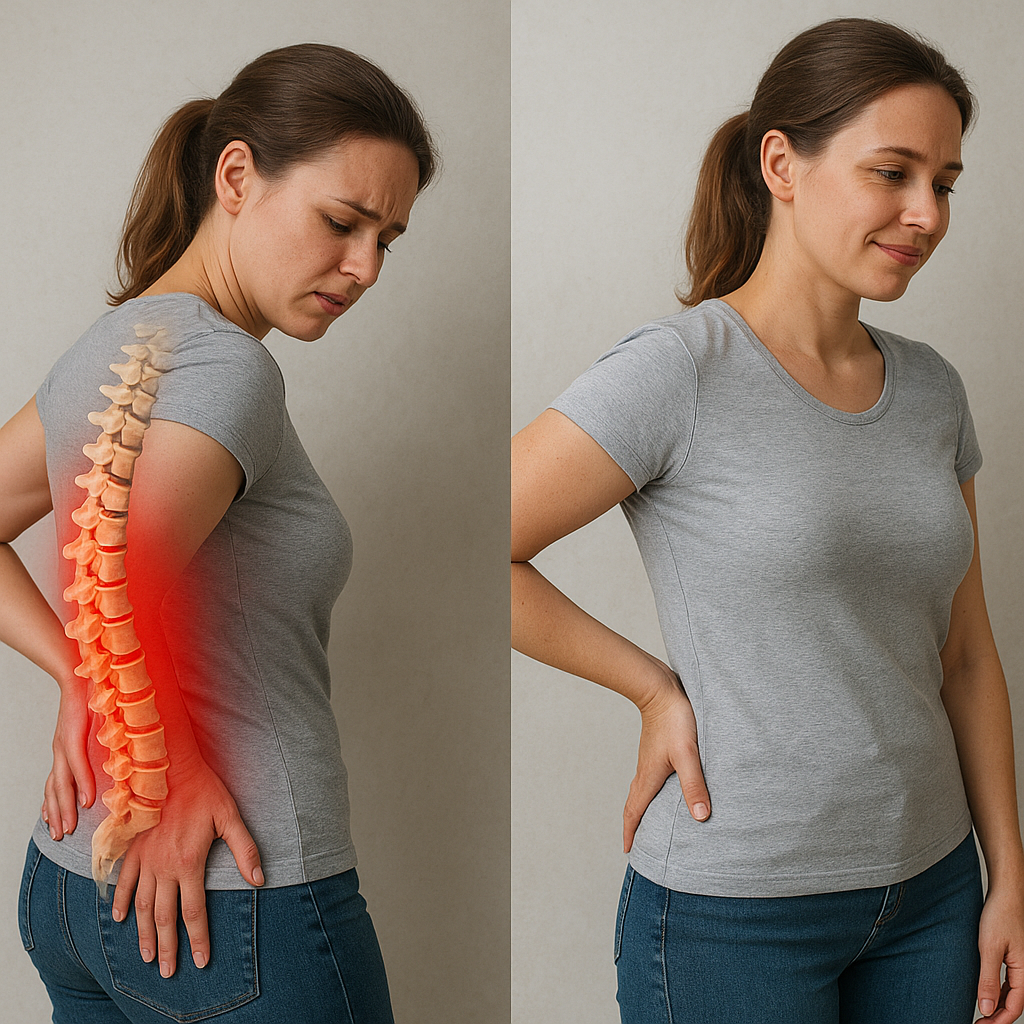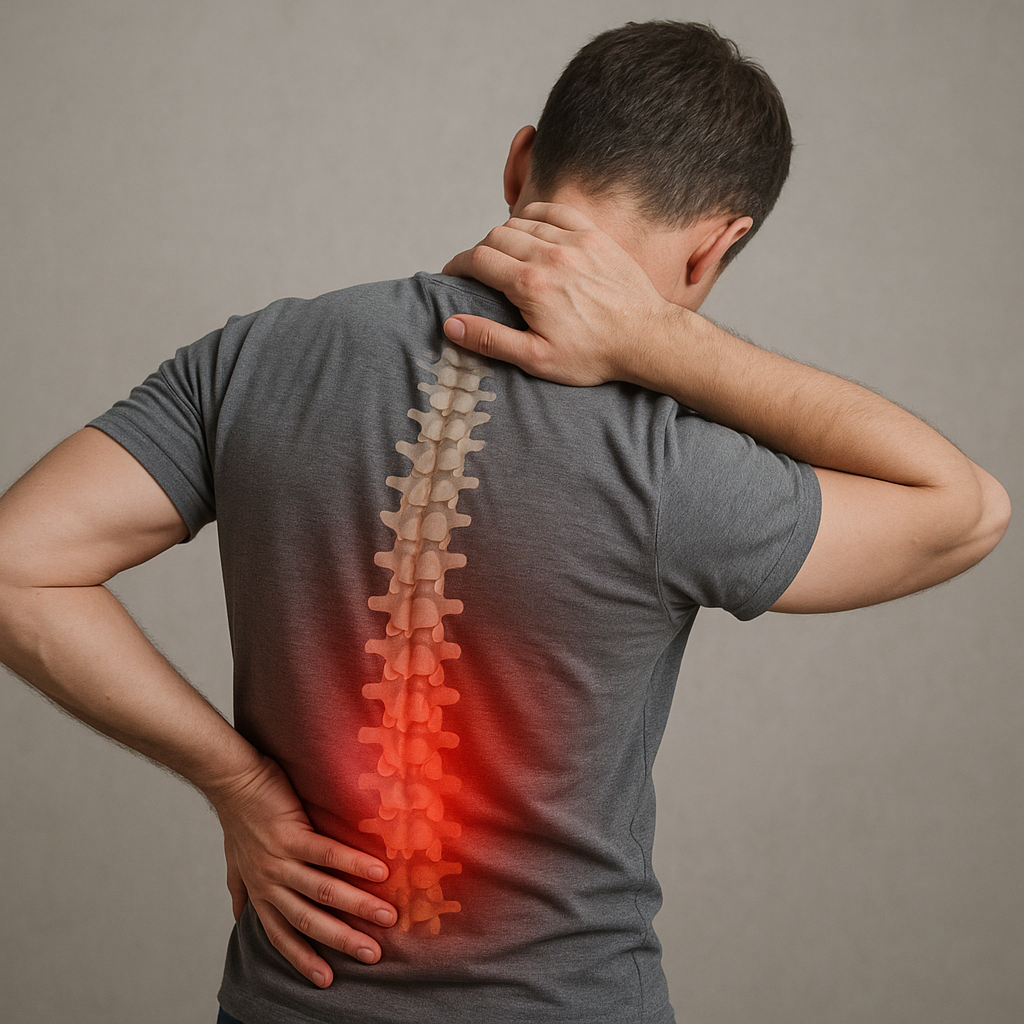
Najczęstsze przyczyny bólu korzonków u dorosłych wynikają z zaburzeń w strukturze kręgosłupa i mechanicznych ucisków na korzenie nerwowe. W niniejszym artykule przybliżymy budowę anatomiczną, omówimy główne źródła dolegliwości oraz zaprezentujemy metody diagnostyki i leczenia, kładąc nacisk na znaczenie anatomii oraz patofizjologii w procesie terapeutycznym.
Anatomia korzeni nerwowych i mechanizmy powstawania bólu
Kręgosłup składa się z odcinka szyjnego, piersiowego, lędźwiowo-krzyżowego i guzicznego. Każdy z tych odcinków jest miejscem wyjścia par nerwów rdzeniowych, zwanych korzeniami. Korzenie nerwowe odpowiadają za przewodzenie impulsów czuciowych i ruchowych, a ich ucisk lub podrażnienie wywołuje charakterystyczny ból promieniujący. Segmenty rdzenia kręgowego są oddzielone od siebie krążkami międzykręgowymi – dyskami, które amortyzują wstrząsy. Wraz z wiekiem naturalne odwodnienie jądra miażdżystego i degeneracja pierścienia włóknistego predysponują do przemieszczeń, prowadząc do przepuklin i wyciskania korzeni.
W przebiegu chorób zwyrodnieniowych dochodzi także do powstawania osteofitów (wyrośli kostnych), które zwężają przestrzeń międzykręgową. Długotrwałe przeciążenia statyczne lub dynamiczne mogą powodować napięcie okolicznych tkanek mięśniowych i torebkowo-więzadłowych, co skutkuje stanem zapalnym i dalszym uciskiem struktur nerwowych. W efekcie zaburzonej mikrokrążenia nerwowego pojawia się uczucie drętwienia, mrowienia oraz ostry, przeszywający ból.
Najczęstsze przyczyny bólu korzonków
- Dyskopatia z przepukliną jądra miażdżystego – główna przyczyna bólu korzeniowego, najczęściej w odcinku lędźwiowym.
- Choroba zwyrodnieniowa stawów międzykręgowych – prowadzi do wytwarzania osteofitów i zwężenia otworów międzykręgowych.
- Wrodzona lub nabyta stenoz a kanału kręgowego – powoduje kompresję zarówno rdzenia, jak i korzeni nerwowych.
- Przeciążenia zawodowe lub sportowe – powtarzalne ruchy, dźwiganie ciężarów, a także długotrwałe siedzenie w niewłaściwej pozycji.
- Zmiany pourazowe – mikrourazy, skręcenia, złamania mogą prowadzić do deformacji segmentu i wtórnego ucisku nerwów.
- Procesy zapalne – infekcje kręgosłupa (np. spondylodiscitis) lub reumatoidalne zapalenie stawów przykręgosłupowych.
- Nowotwory kręgosłupa lub przerzuty – choć rzadsze, stanowią poważne zagrożenie i wymagają pilnej diagnostyki.
Diagnostyka obrazowa i badania neurologiczne
Dokładna ocena pacjenta rozpoczyna się od wywiadu oraz badania przedmiotowego. Testy nerwowo-mięśniowe, próby Lasegue’a czy badań czucia pomagają lokalizować uszkodzone korzenie. Następnie wykonuje się badania obrazowe:
- Rezonans magnetyczny (MRI) – złoty standard w ocenie struktur miękkotkankowych i przepuklin dysków.
- Tomografia komputerowa (CT) – przydatna w diagnostyce zwapnień i zmian kostnych.
- Prześwietlenie rentgenowskie (RTG) – podstawowe badanie strukturalne kręgosłupa.
- Elektroneurografia (ENG) i elektromiografia (EMG) – oceniają przewodnictwo nerwowe i napięcie mięśniowe.
- USG tkanek miękkich – stosowane w ocenie torebek stawowych i tkanek okołokręgowych.
Dzięki połączeniu badań obrazowych z testami funkcjonalnymi możliwa jest trafna lokalizacja zmiany i zaplanowanie optymalnej terapii.
Leczenie zachowawcze i farmakologiczne
Podstawowym celem leczenia jest zmniejszenie bólu, zahamowanie procesu zapalnego oraz przywrócenie pełnej ruchomości. W pierwszej fazie stosuje się:
- Odpoczynek i modyfikacja aktywności – unikanie przeciążeń i długotrwałego siedzenia.
- Leczenie farmakologiczne:
- Niesteroidowe leki przeciwzapalne (NLPZ).
- Leki rozluźniające mięśnie szkieletowe.
- Przy cięższych stanach – krótki kurs glikokortykosteroidów doustnych lub w formie zastrzyków.
- Blokady przeciwrzuceniowe – iniekcje okołokorzeniowe z zastosowaniem leku przeciwzapalnego.
Wraz z poprawą stanu pacjenta włącza się stopniowo ćwiczenia fizjoterapeutyczne, ukierunkowane na wzmocnienie mięśni stabilizujących odcinek lędźwiowo-krzyżowy oraz korekcję wad postawy.
Rehabilitacja, profilaktyka i modyfikacja stylu życia
Kompleksowy program rehabilitacji obejmuje:
- Fizykoterapię – ultradźwięki, prądy TENS, laseroterapię.
- Ćwiczenia terapeutyczne – wzmacnianie mięśni głębokich brzucha i pleców, trening równowagi.
- Manu terapie i techniki mobilizacji stawów kręgosłupa.
- Trening ergonomii – nauka prawidłowego podnoszenia ciężarów i adaptacja stanowiska pracy.
Długofalowo kluczowa jest profilaktyka: regularna aktywność fizyczna, utrzymanie prawidłowej masy ciała, unikanie długotrwałego siedzenia oraz regularne konsultacje z fizjoterapeutą lub specjalistą rehabilitacji. Tylko holistyczne podejście, uwzględniające zarówno aspekt mechaniczny, jak i metaboliczny kręgosłupa, pozwala skutecznie zapobiegać nawrotom i utrzymywać dobrą kondycję kręgosłupa.